Síndrome del intestino irritable - Dra. Sales
16 de Septiembre de 2021
Gastroprimaria
DEFINICIÓN (1)
El síndrome del intestino irritable (SII) se define como la presencia de dolor abdominal recidivante asociado a alteraciones del ritmo deposicional, en forma de estreñimiento, diarrea o ambos; la distensión o hinchazón abdominal se asocian con frecuencia. Para su diagnóstico deben descartarse otras enfermedades orgánicas, metabólicas o neurológicas que puedan causar dichos síntomas.
EPIDEMIOLOGÍA (1,2)
El síndrome del intestino irritable afecta a un 5 - 15% de la población dependiendo de los criterios diagnósticos utilizados. Predomina en mujeres, presenta un pico de edad entre los 30-50 años, disminuyendo su incidencia a partir de los 50 años.
Esta patología tiene un gran impacto negativo en la calidad de vida de vida de los pacientes ya que afecta en gran medida a sus actividades personales y sociales. Además presenta una elevada repercusión económica tanto en costes directos (muchas visitas médicas, pruebas, tratamientos) como indirectos (absentismo laboral).
FISIOPATOLOGÍA (1, 2)
Se desconoce la etiología del síndrome del intestino irritable y se piensa que es de causa multifactorial, algunas de las que se han descrito que podrían intervenir en su desarrollo son:
- Genética: en algunos pacientes existen antecedentes de primer grado de SII.
- Factores ambientales.
- Factores psicosociales como el estrés, la depresión, hipocondría, abusos en la infancia.
- Hipersensibilidad: percepción visceral de dolor aumentada ante eventos fisiológicos como la ingesta o las contracciones intestinales.
- Disfunción motora: contracción colónica de gran amplitud en respuesta a la ingesta o alteraciones del tránsito.
- Alteración en la regulación eje cerebral-intestinal: mayor reactivación ante situaciones estresantes y modifica la percepción de los estímulos viscerales aferentes en el intestino.
- Alteración en la función inmune: aumento de células y mediadores inflamatorios en la mucosa del colon.
- Aumento de la permeabilidad intestinal.
- Alteración de la microbiota: colonización diferente en los pacientes que presentan con SII que puede generar alteraciones en la fermentación del intestino.
- Las intolerancias con malabsorción de nutrientes (FODMAP: oligosacáridos, disacáridos, monosacáridos, y polioles fermentables) que al ser fermentados en el intestino incrementarían la producción de gas, menos consistencia de las heces por arrastre de agua y aumento del tránsito intestinal.
- Malabsorción de ácidos biliares.
- Antecedente de diarrea infecciosa previa.
DIAGNÓSTICO (1, 2, 3)
El diagnóstico del SII es clínico y se basa en el cumplimiento de los criterios de Roma IV: presencia de dolor abdominal recidivante al menos un día a la semana con dos o más de las siguientes características:
- se asocia con la defecación
- se produce un cambio en la frecuencia de las deposiciones
- se produce un cambio en la consistencia de las deposiciones
Estos criterios deben cumplirse en los últimos 3 meses y los síntomas estar presentes un mínimo de 6 meses antes del diagnóstico.
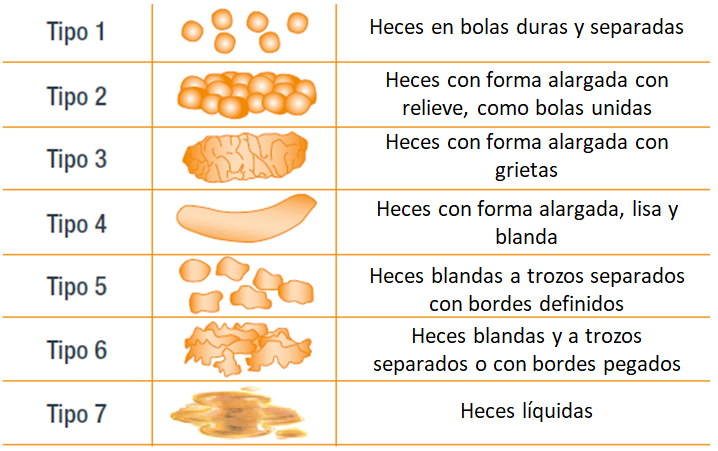
Los subtipos del SII se establecen de acuerdo a la consistencia de las heces según la escala de Bristol (figura 1):
- SII con predominio de estreñimiento (SII-E) cuando más del 25% de las deposiciones corresponden a los tipos 1-2 y menos del 25% al tipo 6-7;
- SII con predominio de diarrea (SII-D) cuando más del 25% de las deposiciones son del tipo 6-7 y menos del 25% del tipo 1-2;
- SII mixto cuando existe más del 25% de ambas;
- SII inclasificable cuando hay menos del 25% de ambas.
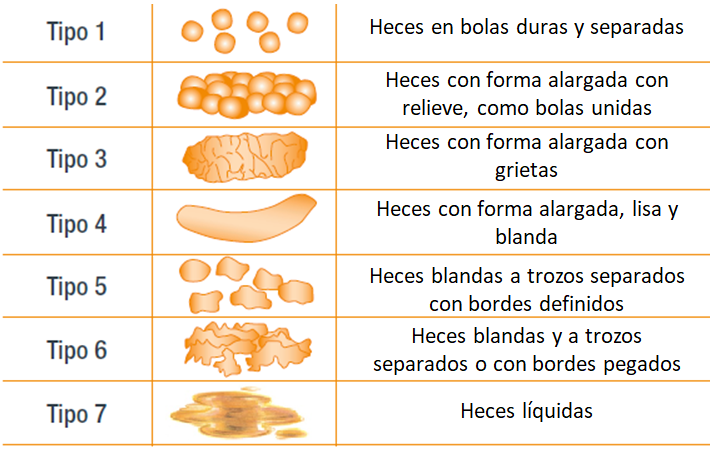
Figura 1. Escala de Bristol. Elaboración propia.
Las manifestaciones clínicas del SII son:
- Dolor abdominal: es un síntoma exigido, si no está presente se descarta el diagnóstico; suele ser de tipo cólico o constante, de localización variable, cuya intensidad se modifica con la defecación o las ventosidades;
- Hinchazón o distensión abdominal: suele aumentar durante el día y tras la ingesta;
- Diarrea: aumento del número de deposiciones con heces sueltas o acuosas, suele ser diurna, predominantemente matutina o postprandial, en ocasiones se acompañada de urgencia defecatoria;
- Estreñimiento: deposiciones infrecuentes, heces duras, sensación de evacuación incompleta, esfuerzo defecatorio, sensación de obstrucción o necesidad de ayuda manual;
- Moco: acompañando las deposiciones, éste no ha de considerarse un signo de alarma.
Pueden aparecer otros síntomas digestivos como pirosis o dispepsia. A menudo se acompaña de síntomas extraintestinales, como la cefalea, síntomas urinarios, insomnio, lumbalgia, ansiedad, depresión. Y se asocia frecuentemente con otras patologías como: fibromialgia, síndrome de fatiga crónica o cistitis intersticial.
Es una patología crónica cuyo curso clínico alterna períodos asintomáticos y épocas con síntomas.
EXPLORACIÓN FÍSICA (2)
La exploración física debe ser completa para detectar signos de alarma y signos extraintestinales. Comprobaremos la coloración e hidratación de piel y mucosas, observando la presencia de aftas, lesiones oculares o dermatológicas. Realizaremos palpación de adenopatías y tiroides, buscaremos exoftalmos, edemas, afectaciones articulares. En el abdomen exploraremos la presencia de cicatrices, masas, visceromegalias. Es muy importante la realización de un tacto rectal para valorar el tono esfinteriano (a veces la incontinencia se puede confundir con la diarrea), la presencia de hemorroides o fisuras y los restos de heces para comprobar sus características.
PRUEBAS COMPLEMENTARIAS EN ATENCIÓN PRIMARIA (1, 2, 4)
El diagnóstico del SII se establece realizando una completa anamnesis que incluya el cumplimiento de los criterios de Roma IV y una exhaustiva exploración física. Además se deben excluir otras enfermedades o fármacos que expliquen los síntomas. En la anamnesis indagaremos sobre antecedentes personales y familiares de cáncer o enfermedades sistémicas, hábitos alimentarios (ingesta de productos dietéticos, consumo excesivo de productos con sorbitol, etc.) y fármacos.
Asimismo debemos descartar la presencia de signos o síntomas de alarma, cuya presencia exigiría un estudio más completo o la derivación a la consulta de digestivo. Son los siguientes:
- Inicio de los síntomas a partir de los 50 años.
- Antecedentes familiares o personales de cáncer colorrectal, poliposis intestinal, enfermedad celíaca o enfermedad inflamatoria intestinal.
- Cambio reciente del hábito intestinal.
- Presencia de sangre o pus en heces.
- Fiebre.
- Pérdida de peso no intencionada y no explicable por otras causas.
- Diarrea nocturna o persistente tras el ayuno.
- En la exploración física: palidez, visceromegalias, adenopatías, masa abdominal, tacto rectal patológico.
- En las pruebas complementarias: anemia, leucocitosis, aumento de VSG o PCR.
- Sangre oculta en heces positiva o calprotectina fecal elevada.
Los criterios diagnósticos Roma IV permiten establecer el diagnóstico en los enfermos sin datos de alarma ni factores de riesgo. Hay otros datos clínicos que apoyan el diagnóstico como la cronicidad de los síntomas y su asociación con otros trastornos funcionales digestivos (dispepsia funcional, reflujo gastroesofágico) y extradigestivos (fibromialgia, sd. de fatiga crónica, etc.) y ciertos determinantes psicológicos.
Sin embargo, hay que tener en cuenta que un 15% de los pacientes sin datos de alarma pueden tener una enfermedad orgánica de base que se vería reflejado en el agravamiento de los síntomas, sobretodo en el SII-D.
Dado que el SII-E sin datos de alarma no asocia mayor riesgo de CCR, los estudios complementarios a realizar serían:
- Analítica sanguínea: bioquímica general que incluya PCR y hemograma con VSG.
En el SII-D se completaría el estudio anterior con:
- Hormonas tiroideas.
- Serología celíaca con anticuerpos antitransglutaminasa tisular.
- Sangre oculta en heces, calprotectina fecal y parásitos.
La colonoscopia se reserva para casos con datos de alarma, agravamiento de los síntomas o falta de respuesta al tratamiento.
En resumen, en pacientes jóvenes sin historia familiar ni síntomas o signos de alarma, con exploración física normal y diarrea leve sin síntomas nocturnos y con escaso impacto de éstos en las actividades cotidianas, bastaría con efectuar una analítica general que incluya serología para enfermedad celiaca y parásitos en heces.
TRATAMIENTO EN ATENCIÓN PRIMARIA (1, 2, 5, 6)
El objetivo del tratamiento es reducir la frecuencia y la gravedad de los síntomas y mejorar la calidad de vida de los pacientes. En primer lugar se aconsejará al paciente que evite los factores desencadenantes que haya asociado con los síntomas, por ejemplo, algunos alimentos. Y, en el caso de la diarrea, evitar el estrés, el café, el alcohol y los picantes.
Se recomienda la realización de ejercicio físico moderado, éste ha demostrado que disminuye la intensidad y gravedad de los síntomas, también la ansiedad y la depresión. Además mejora la consistencia de las heces, reduce la distensión abdominal y aumenta la eliminación de gas.
Modificaciones dietéticas:
- Dieta exenta de FODMAP (monosacáridos, diasacáridos, oligosacáridos y polioles): son carbohidratos mal absorbidos en el intestino y su actividad osmótica y la fermentación por las bacterias intestinales produce gas, lo que conlleva distensión abdominal, meteorismo, dolor, diarrea. Esta dieta ha demostrado una pequeña ventaja en eficacia comparado con las recomendaciones generales, de la guía NICE (evitar comidas copiosas, horario regular de las comidas, reducir ingesta de grasa, fibra insoluble, cafeína, y alimentos productores de gas como cebolla, alubias y repollo) por lo que, debido a la dificultad de adherencia, la restricción nutricional y el desconocimiento de su efecto a largo plazo sobre la microbiota no hacen aconsejable su recomendación como medida inicial. Podría utilizarse en algunos pacientes con dificultades en su tratamiento y bajo adecuada supervisión nutricional.
- Dieta sin gluten: no se recomienda de forma sistemática al no existir evidencia de su eficacia en comparación con otras medidas dietéticas, además de la dificultad en la adherencia y el coste añadido para el paciente.
- Restricción de lactosa: Los pacientes SII-E no tienen mayor incidencia de malabsorción de la lactosa pero si expresan en mayor porcentaje síntomas de intolerancia. Los pacientes con SII y malabsorción que siguen una dieta restrictiva en lácteos experimentan una mejoría sintomática significativa y mantenida a largo plazo. Por ello hay que considerar una dieta sin lactosa para evaluar si la toma de lácteos se relaciona con los síntomas.
El tratamiento farmacológico debe iniciarse cuando las medidas generales no han sido suficiente para aliviar los síntomas, se recomendarán en función del síntoma predominante teniendo en cuenta que no hay ninguno que cure o modifique el curso de la enfermedad:
- Espasmolíticos (bromuro de otilonio): inhiben la motilidad intestinal, mejoran el dolor y la distensión. Evitar dosis altas de anticolinérgicos en SII-E por sus efectos secundarios (retención urinaria, estreñimiento).
- Probióticos: a dosis bajas mejoran el dolor, la distensión abdominal y la flatulencia, no el estreñimiento. Se desconoce su efecto a largo plazo.
- Aceite de menta: mejora el dolor abdominal, flatulencia y borborigmos pero no el estreñimiento.
Fármacos para SII-E:
- Fibra soluble (Isphagula): es beneficiosa para el estreñimiento aunque puede incrementar el dolor abdominal, la distensión y el meteorismo.
- Laxantes: mejoran el estreñimiento pero no el dolor o la distensión. Son preferibles los osmóticos, el polietilenglicol (PEG) es más eficaz que la lactulosa y puede administrarse durante largos periodos con seguridad. Los estimulantes tienen como efecto adverso dolor, distención y diarrea, se deben emplear con precaución en SII.
- Secretagogos (linaclotida): acelera el tránsito y disminuye la sensibilidad visceral. Mejora el estreñimiento el dolor y la distensión, tiene como efecto adverso diarrea. Se utiliza cuando han fracasado la fibra, los laxantes y/o espasmolíticos, también cuando existe intolerancia o contraindicación a ellos.
Fármacos para SII-D:
- Los agentes aumentadores del bolo y las fibras solubles: se recomiendan en algunas guías ya que pueden aumentar la consistencia de las heces y mejorar los síntomas de los pacientes con SII-D.
- Loperamida: ralentiza el tránsito intestinal, mejora la diarrea, no el dolor. Se recomienda especialmente si se asocia a urgencia defecatoria e incontinencia.
- Colestiramina: su mecanismo de acción es la adsorción de las sales biliares evitando la estimulación de la motilidad colónica. Se utiliza debido a la alta prevalencia de malabsorción de ácidos biliares en estos pacientes.
- Rifaximina: se basa en la hipótesis del sobrecrecimiento bacteriano en el SII, mejora la distensión abdominal, es un fármaco seguro y eficaz.
- Normalizadores de la permeabilidad intestinal (xiloglucano): disminuye la diarrea, alivia el dolor y reduce la distensión abdominal, no presenta efectos adversos.
- Diosmectita: antidiarreico, aumenta la absorción de agua y electrolitos y restaura el epitelio intestinal.
Cuando los síntomas son graves y no hay respuesta satisfactoria se utilizan antidepresivos. Los inhibidores de la recaptación de serotonina (ISRS) y los antidepresivos tricíclicos (ADT) mejoran el dolor y la distensión abdominal, pero éstos últimos empeoran el estreñimiento por lo que deben evitarse en SII-E y son los más eficaces en SII-D. En cambio, para el SII-E están más indicados los ISRS cuando se asocian a síntomas depresivos.
Respecto al tratamiento psicológico, tanto la terapia cognitiva como la hipnosis han mostrado eficacia para la mejoría de los síntomas del SII y la calidad de vida, pero no hay cambios respecto al estreñimiento. Dada la escasa disponibilidad se recomienda en pacientes graves que no responden a tratamientos.
Sobre la acupuntura no existe evidencia para avalar su eficacia.
Dado que en todos los pacientes que presenten SII tienen dolor (es un síntoma indispensable para su diagnóstico) para el tratamiento será necesaria la combinación de fármacos para tratar los diferentes síntomas. Tras pautar tratamiento se reevaluaran los resultados a las 4 semanas y si no han sido efectivos se modificará probando otras opciones.
CRITERIOS DE DERIVACIÓN (7)
Existen situaciones en las que se debe derivar al paciente al gastroenterólogo para validar el diagnóstico o excluir una patología orgánica:
- Cuando existen signos o síntomas de alarma o alteración de las exploraciones con datos sugestivos de organicidad.
- Ante la falta de respuesta al tratamiento. Los pacientes con SII-E pueden presentar alteración funcional anorrectal (disinergia anorrectal) o de la motilidad del colon (tiempo de tránsito lento) que requieren estudios funcionales. En pacientes con SII-D hay que descartar enfermedad celíaca, colitis microscópica, diarrea por ácidos biliares o intolerancia a lactosa o fructosa.
- Si hay antecedentes familiares de cáncer colorrectal, enfermedad inflamatoria intestinal o enfermedad celíaca para completar el estudio.
- Cuando por la gravedad de los síntomas requieren seguimiento o tratamiento especializado.
- Ante la inaccesibilidad de las pruebas diagnósticas.
BIBLIOGRAFÍA
1. Balboa A, Ciriza C, Delgado-Aros S, Fernández-Bañadares F, Mearin F, Mínguez M et al. Documento de actualización de la guía de práctica clínica sobre el síndrome del intestino irritable. [Internet]. Madrid. IMC; 2017. Disponible en: https://www.aegastro.es/sites/default/files/archivos/guia-clinica/siendrome_del_intestino_irritable.pdf
2. Costa C, Castiñeira C. Síndrome del intestino irritable.[Internet]. La Coruña: Fisterra.com; 1990. [Actualizado 29 octubre 2018; acceso 10 junio 2021]. Disponible en: https://www.fisterra.com/guias-clinicas/sindrome-intestino-irritable/
3. Sebastián-Domingo JJ. Los nuevos criterios de Roma (IV) de los trastornos digestivos funcionales en la práctica clínica. Med Clin (Barc) [Internet]. 2017 [citado el 20 de junio de 2021]; 148(10):464-468. Disponible en: file:///C:/Users/Usuario/Downloads/2017-CriteriosRomaIV.pdf
4. Smalley W, Falck-Ytter C, Carrasco-Labra A, Wani S, Lytvyn L, Fack-Ytter Y. AGA Clinical practice guidelines on the laboratory evaluation of functional diarrhea and diarrhea predominant Irritable Bowel Syndrome in adults (IBS-D). Gasroenterology [Internet]. 2019 [citado el 20 de junio de 2021]; 157:851-854. Disponible en: https://www.gastrojournal.org/action/showPdf?pii=S0016-5085%2819%2941083-4
5. Bustos-Fernández ML, Hanna-Jairala I. Tratamiento actual del síndrome de intestino irritable. Una nueva visión basada en la experiencia y la evidencia. Acta Gastroenterol Latinoam [Internet]. 2019 [citado el 20 de junio de 2021]; 49(4):381-393. Disponible en: https://www.actagastro.org/numeros-anteriores/2019/Vol-49-N4/Vol49N4-PDF17.pdf
6. Halmos EP, Power VA, Sheperd SJ, Gibson PR, Muir JG. A Diet low in FODMAPs reduces symptoms of Irritable Bowel Syndrome. Gastroenterology [Internet]. 2014 [citado el 20 de junio de 2021]; 146(1):67-75. Disponible en: https://www.gastrojournal.org/action/showPdf?pii=S0016-5085%2813%2901407-8
7. Mearin F, Montoro MA. Síndrome del intestino irritable. [Internet]. Madrid: IMC; 2019. [Actualizado 17 mayo 2020, citado 17 junio 2020]. Disponible en: https://www.aegastrum-semfyc.es/contenido/sindrome-intestino-irritable
ENLACES DE INTERÉS
- GUÍAS CLÍNICAS
- WGO Practice Guideline - Irritable Bowel Syndrome (IBS): https://www.worldgastroenterology.org/guidelines/global-guidelines/irritable-bowel-syndrome-ibs
- American Gastroenterological Association: IBD & Bowel Disorders Guidelines: https://gastro.org/guidelines/ibd-and-bowel-disorders/
- NICE guidance: Irritable bowel syndrome in adults: diagnosis and management: https://www.nice.org.uk/guidance/cg61
- RECOMENDACIONES PARA PACIENTES
- Fisterra, recomendaciones dietéticas para colon irritable:
- Asociación Española de Gastroenterología, dietas para pacientes:
- Mayo Clinic:
- AESII (asociación española de afectados de síndrome de intestino irritable):
- https://www.somospacientes.com/aesii/noticias/entrevistas/dia-nacional-del-sindrome-de-intestino-irritable/

