¿Qué debería saber el médico de familia sobre Enfermedad por reflujo gastroesofágico (ERGE)? - Dra. Inés Rivera Panizo.
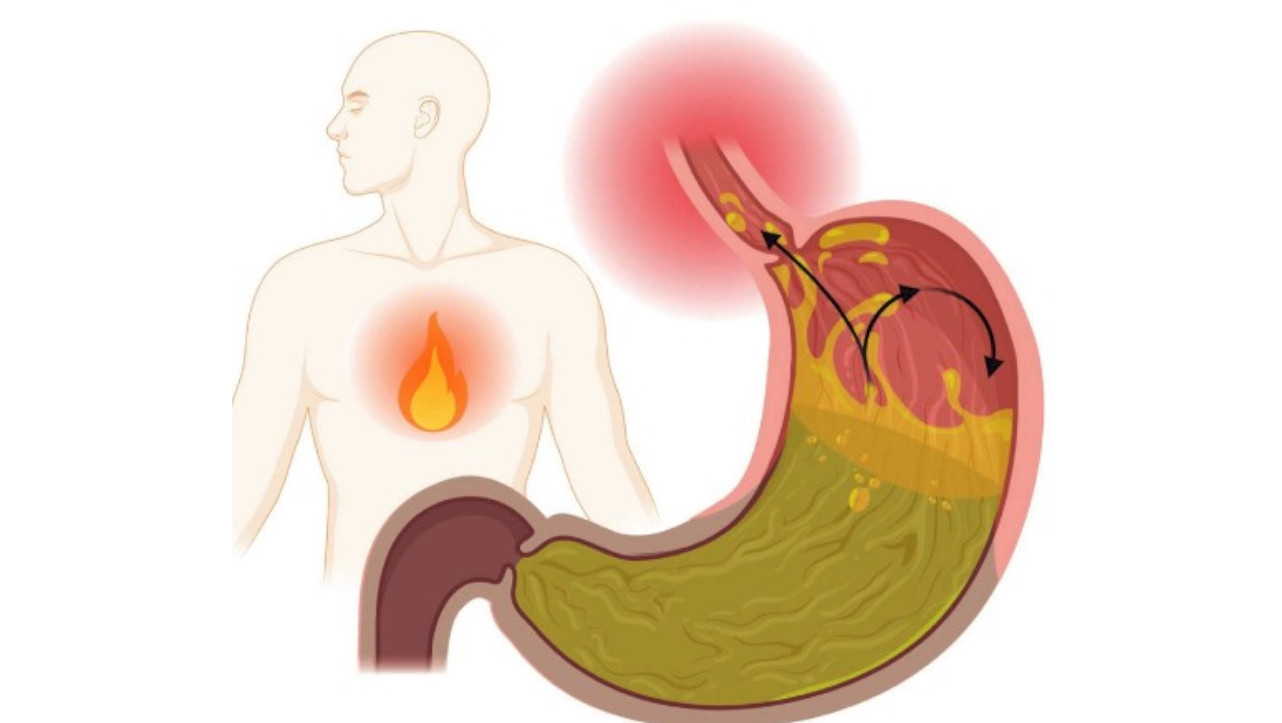
La enfermedad por reflujo gastroesofágico (ERGE) es una condición que se desarrolla cuando el reflujo del contenido gástrico al esófago causa síntomas molestos y/o complicaciones. (1) A pesar de ser mayoritariamente benigna, sus síntomas tienen una repercusión tal que son capaces de empeorar llamativamente la calidad de vida del paciente. Constituye una de las entidades nosológicas del aparato digestivo de mayor prevalencia en la población occidental, llegando a alcanzar porcentajes cercanos al 15 % de la población mundial, con variaciones significativas en función del área geográfica. (1)
Las teorías sobre su etiopatogenia (2) han evolucionado históricamente desde aquellas que lo relacionaban con factores puramente anatómicos, como la hernia de hiato, hasta las teorías más recientes que señalan la disfunción del esfínter esofágico inferior como la causa fundamental del reflujo patológico. Actualmente el conocimiento más exhaustivo de la fisiopatología de la ERGE, derivado de la introducción de los estudios funcionales, permite afirmar que su patogenia es multifactorial.
La historia y evolución (3) del diagnóstico y tratamiento de la ERGE es muy enriquecedora, ya desde el siglo XVI Ambroise Paré hizo unas descripciones de las hernias diafragmáticas, congénitas y traumáticas. Sin embargo, no es hasta el siglo XX cuando se realizan los grandes avances en cuanto al diagnóstico y tratamiento, gracias a la incorporación de estudios radiológicos.
En el año 2006, en el consenso de Montreal (4), se llevó a cabo una redefinición de la ERGE, basándose en una definición clínica para incluir a todos los pacientes cuyos síntomas puedan ser atribuibles al relujo gastroesofágico, sin necesidad de estudios invasivos
La última modificación conceptual fue en el 2016, con la publicación de los criterios de Roma IV (5) sobre trastornos funcionales digestivos. El gran cambio en esta sentido es que se pasa a considerar la entidad de hipersensibilidad al reflujó como una entidad a parte, pasando a formar parte de los desórdenes funcionales del esófago y excluyéndose del grupo de ERGE no erosiva. Además, Roma IV enfatizó que los pacientes con ERGE documentado sin respuesta al tratamiento con inhibidores de la bomba de protones (IBP) tienen probablemente una superposición con un trastorno esofágico funcional, que es probablemente el responsable de los síntomas de los pacientes.
¿QUÉ SÍNTOMAS PRESENTA UN PACIENTE CON ERGE?
Una de las principales clasificaciones para el diagnóstico de esta patología se establece en función de la clínica descrita y de los efectos nocivos del reflujo del contenido gástrico sobre los tejidos esofágicos o extraesofágicos (Tabla 1). Tabla 1. Clasificación de Montreal de la Enfermedad por Reflujo Gastroesofágico
Siguiendo dicha clasificación la ERGE puede sospecharse ante una serie de síntomas:
1. Síntomas típicos: La pirosis y la regurgitación ácida han sido aceptados en la clasificación de Montreal como los síntomas típicos para el síndrome de ERGE típico (Tabla 1).
La pirosis se define como una sensación de ardor en el área retroesternal. Las regurgitaciones corresponden al ascenso del contenido gástrico por el esófago hasta la faringe, sin vómitos ni sensación nauseosa. Dichos síntomas son muy específicos y su asociación es casi patognomónica del RGE. La orientación hacia este diagnóstico aumenta cuando estos síntomas los refieren como posturales y/o se desencadenan tras las comidas.
Con ambos síntomas la sospecha diagnóstica es suficiente como para iniciar tratamiento sin pruebas complementarias en ausencia de síntomas o signos de alarma.
2. Síntomas atípicos o extradigestivos: Entre ellos se incluyen multitud de síntomas que pueden ser sugestivos de ERGE, tales como la dispepsia, el dolor torácico, tos crónica... (tabla 2), pero que se superponen con otras afecciones, motivo por el que en pacientes con síntomas atípicos o síntomas de origen extradigestivo es necesario realizar pruebas complementarias para verificar que se trata de un RGE.
Tabla 2. Síntomas de Enfermedad por Reflujo Gastroesofágico
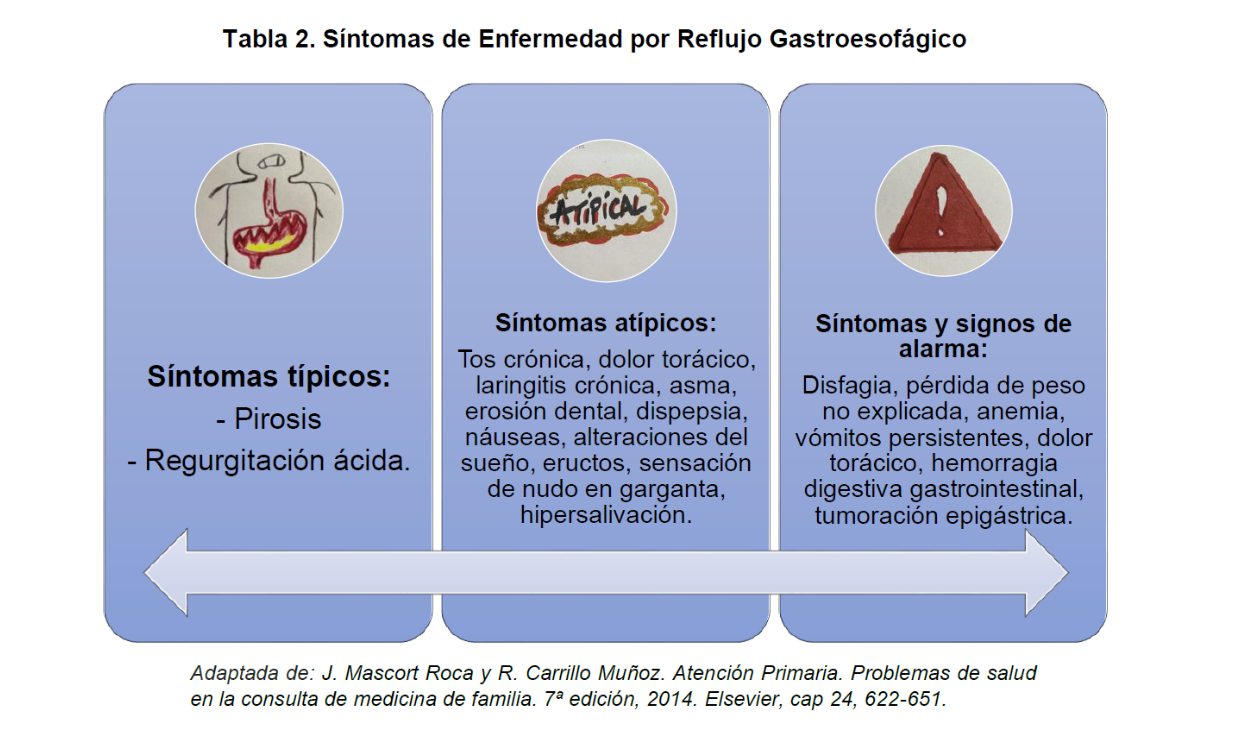
La ERGE se puede manifestar con síntomas (tabla 2), con lesiones esofágicas, cuya clasificación en este caso más utilizada es la Clasificación de los Ángeles (Tabla 3) o con ambos.
En cuanto a la Clasificación de los Ángeles otorga una adecuada descripción de las lesiones causadas por reflujo presentando una buena correlación entre el grado de esofagitis con la gravedad de la exposición ácida esofa?gica determinada por pH-metricá. Sin embargo, las complicaciones de la ERGE, como la estenosis y el esófago de Barrett, no aparecen recopiladas en esta clasificación, resultando imprescindible en estas situaciones la endoscopia digestiva alta tanto para el diagnóstico como para su tratamiento. (6)
Además, diversos factores de riesgo se han asociado a la presencia de ERGE, aunque aún no hay suficientes estudios que demuestren la asociación. Algunos de ellos son, la obesidad, el embarazo, el alcohol, diversos fa?rmacos?En cuanto a la edad, el envejecimiento incrementari?a la prevalencia de esofagitis erosiva (grados C y D de la clasificacio?n de los A?ngeles, además de la mayor prevalencia de esófago de Barrett en varones mayores de 50 años. (6)

¿CÓMO SE DIAGNÓSTICA?
No existe una prueba suficientemente sensible y específica para el diagnóstico de la ERGE, por lo que este debe estar basado en la combinación de una adecuada anamnesis, una exploración física (que suele ser normal), el ensayo terapeútico (estrategia test and treat) y el uso adecuado de las pruebas complementarias.
En la práctica clínica, suele ser diagnosticada de forma empírica y tratada basándose en los síntomas existentes, por tanto, la anamnesis debe ir fundamentalmente dirigida a descartar signos o síntomas de alarma. (7,8)
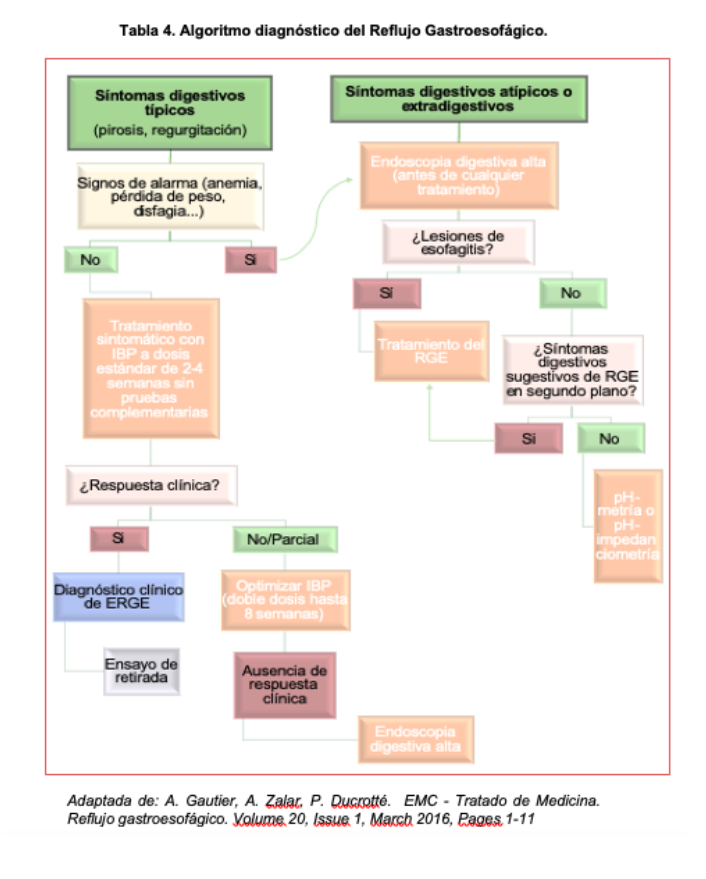
El algoritmo de decisión diagnóstica depende en gran medida de la sintomatología, la presencia y/o ausencia de signos de alarma y la respuesta al tratamiento empírico con inhibidores de la bomba de protones (IBP) (Tabla 4).
En pacientes con síntomas típicos, la respuesta a los IBP durante 4-8 semanas de tratamiento va a favor de una ERGE, y habitualmente no requiere, en ausencia de signos o si?ntomas de alarma, exploraciones complementarias. (2)
En cambio, si el paciente no responde al tratamiento, no se puede descartar que el paciente tenga una ERGE. Si tras un segundo ensayo terapéutico a dosis dobles tampoco responde, se recomienda el estudio. (2)
Pruebas complementarias en atención primaria (2,7,8) Existe un gran número de pruebas disponibles para valorar a los pacientes con sospecha de ERGE. Muchas veces son innecesarias, porque los síntomas clásicos de pirosis y regurgitación ácida son lo suficientemente específicos como para la identificación de la enfermedad por reflujo y el comienzo del tratamiento médico.
- Ensayo empírico de la supresión ácida
A pesar de su baja especificidad, la evaluación de la respuesta sintomática al tratamiento con IBP en pacientes con si?ntomas típicos de RGE (sin criterios de alarma) ha sido considerado muy útil en la pra?ctica cli?nica dado que es sencillo, económico y rápido siendo la actitud inicial recomendada por las guías clínicas.
- Endoscopia digestiva alta (EDA)
La endoscopia digestiva es la primera prueba complementaria que se debe realizar en pacientes con si?ntomas o signos de alarma (Tabla 2), síntomas
atípicos y/o ante fracaso terapéutico de un tratamiento de primera elección cumplido de forma correcta, ya que en estos casos se requiere una evaluación adicional para descartar etiologías alternativas, confirmar el diagnóstico de ERGE y evaluar las complicaciones (Ej. Esófago de Barrett, esofagitis erosiva).
Algunas publicaciones, también sugieren que podríaa estar indicada en pacientes mayores de 50 anños con síntomas de ERGE y factores de riesgo asociados, como si?ntomas nocturnos de reflujo, hernia de hiato, obesidad y tabaquismo, para descartar un eso?fago de Barrett o un adenocarcinoma.
La endoscopia permite visualizar de forma directa la mucosa del esófago. La intensidad de los si?ntomas no se correlaciona con el grado de dan?o a nivel esofágico. En estos pacientes, la EDA puede ser normal o pueden existir indicios de esofagitis de diversos grados.
En general, no se recomienda la toma de biopsias en pacientes con ERGE sin lesiones endoscópicas. La indicación principal actualmente de las biopsias esofágicas es definir el epitelio de Barrett y excluir la esofagitis eosinófila.
Una de las complicaciones más relevantes en pacientes con ERGE, es el Esófago de Barrett, que se define por la presencia de al menos 1 cm de epitelio con metaplasia intestinal en sustitución del epitelio escamoso del esófago, evidenciado por endoscopia y confirmado por biopsias. Tiene potencial de degeneración a adenocarcinoma esofágico, de ahí la importancia en estos pacientes del control periódico con endoscopia y biopsias. La periodicidad del seguimiento difiere según el grado histológico y la longitud del segmento metapla?sico, pero de forma general podemos establecer que el esófago de Barrett que no presenta displasia requiere controles endoscópicos cada 3-5 anños, debiendo hacerse controles más frecuentes en caso de displasia.
- Otras pruebas complementarias
Otras exploraciones son de segunda línea y suelen ser indicadas por el especialista en aparato digestivo.
El seguimiento del reflujo esofágico ha sufrido grandes avances en los últimos años, teniendo actualmente cápsulas de pH inalámbricas y la capacidad de medir todas las formas de reflujo, sin embargo, la pH-metría sigue siendo la prueba fundamental para medir el reflujo ácido, pero en general, no es necesaria para el diagnóstico de la ERGE, salvo en pacientes refractarios al tratamiento con IBP y sin esofagitis en la endoscopia, previa a la realización de tratamiento quirúrgico antirreflujo, en aquellos con síntomas extraesofágicos y en los que a pesar de la cirugía persisten los síntomas de RGE. En la actualidad, el tránsito baritado no está indicado en el estudio de la ERGE, dada la baja sensibilidad y especificidad.
La biopsia de la mucosa esofágica a la hora de realizar una EDA sólo se realiza en caso de sospecha de esófago de Barrett, detección de displasia o para evaluar otras causas de esofagitis.
Y el cribado de infección por Helicobacter Pylori no está recomendado en pacientes con ERGE, pero en caso de que exista infección, la evidencia clínica indica realizar el tratamiento erradicador, aunque en este punto aún existe controversia clínica.
CASOS ESPECIALES A DESTACAR:
- RGE en el embarazo:
Los síntomas de RGE son muy comunes durante el embarazo, aumentando en frecuencia y gravedad a lo largo de los meses de gestación. En las mujeres embarazadas, las complicaciones del RGE son infrecuentes porque el reflujo suele ser de corta duración, por lo que en general el diagnóstico está basado en los síntomas y no se requieren pruebas complementarias. Los casos excepcionales que requieran pruebas complementarias, la EDA es la prueba de elección, aunque, si es posible, debe retrasarse hasta después del primer trimestre. (1,2)
- RGE y ancianos:
El RGE es más frecuente en los pacientes de > 65 años que en jóvenes debido a las modificaciones fisiológicas del tracto digestivo superior que suceden con la edad. En esto casos, la endoscopia esófago-gastroduodenal siempre es necesaria a causa del riesgo elevado de lesiones esofágicas graves o de complicaciones. (1,2)
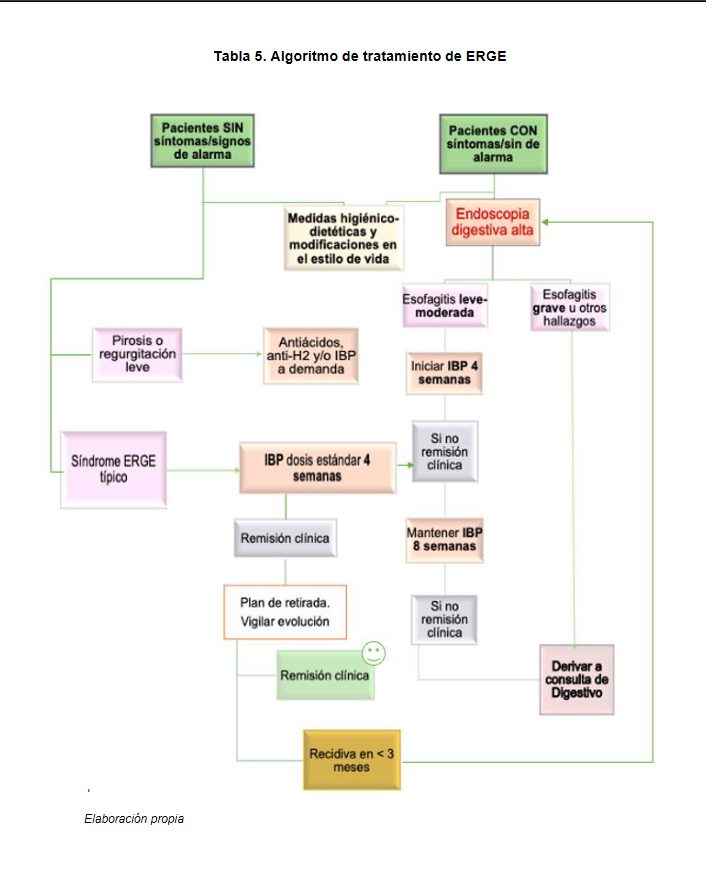
Y UNA VEZ DIAGNOSTICADO, ¿CÓMO SE TRATA EN ATENCIÓN PRIMARIA?
- Medidas higienico-dietéticas y cambios en el estilo de vida: (1,9) Los cambios en el estilo de vida y las medidas higiénico-dietéticas son clásicamente recomendados, especialmente como medida inicial. Pérdida de peso y medidas posturales como la elevación del cabecero de la cama, evitar acostarse tras la cena... Dieta: Se recomienda evitar comidas grasas, carbonatadas, cítricos o el chocolate. Abandono del hábito tabáquico y del consumo de alcohol. Realizar ejercicio físico regular leve (30 minutos/día). Sustituir, en la medida de lo posible, fármacos que lo empeoren: Antagonistas colinérgicos, inhibidores cálcicos, diazepam, barbitúricos, progesteroná
- Tratamiento farmacológico: (1,9) Inhibidores de la bomba de protones (IBP) (Omeprazol, Esomeprazol, Lansoprazol, Pantoprazol, Rabeprazol): Son la mejor opción terapéutica. Consiguen control sintomático en un 60-70% y curación de esofagitis en un 90%. No existen diferencias significativas entre los diferentes IBP, siendo seguros y con buena tolerancia. Antiácidos, alginatos y protectores de la mucosa (Almagato, Alginato sódico): Indicados en el tratamiento de episodios leves de pirosis siendo el inicio de acción rápido pero de corta duración, no de mantenimiento; Se puede plantear el Almagato de segunda opción de la ERGE en el embarazo. Antagonistas de los receptores histamina- 2 (Ranitidina, Cimetidina, Famotidina, Nizatidina): Indicados en síntomas leves/intermitentes o asociados a IBP si persisten síntomas nocturnos. Más eficaces que los antiácidos y/o alginatos y menos eficaces que los IBP. Procinéticos: Asociados a IBP en casos de síntomas predominantes de regurgitación o retraso de vaciamiento gástrico.
- Tratamiento quirúrgico
Este tipo de tratamiento deben ser indicados tras un estudio completo y tras derivación a especializada, motivo por el que no vamos a entrar en ello en esta revisión.
COVID Y ENFERMEDAD POR REFLUJO GASTROESOFÁGICO:
Existe algún estudio inicial (10), pendiente aún de realizar revisión por pares, que ha evaluado si pacientes con ERGE y sobre todo aquellos con Esófago de Barrett presentan mayor riesgo de complicaciones por SARS-CoV-2, destacando en resultados iniciales que los individuos con comorbilidades asociadas con Covid-19 grave presentan niveles más altos de enzima convertidora de angiotensina 2 (ACE2) en los pulmones en comparación con aquellos sin comorbilidades, y que pacientes con esófago de Barrett, tenían una mayor expresión de ACE2 en tejido de esófago en comparación con el esófago escamoso normal, y que el pH más bajo asociado con el esófago de Barrett podría impulsar este aumento en la expresión. (11)
Otro estudio (12) también pendiente de próximas revisiones, asoció el uso de IBP a una mayor posibilidad de dar positivo en la prueba de Covid-19 en comparación con los que no usaban IBP. Su hipótesis es que los IBP podrían aumentar el riesgo de COVID-19 al socavar la barrera gástrica al SARS-CoV-2 y reducir la diversidad microbiana en el intestino, pero es posible que esta asociación se deba a un factor de confusión residual, se requieren más estudios para validar estos resultados.
Por tanto, este tema no está claro y aún no existe suficiente evidencia científica para establecer una determinación adecuada, deben realizarse estudios adicionales no sólo para confirmar los hallazgos clínicos a mayor escala, sino también para evaluar el mecanismo molecular relacionado con la expresión de ACE2 inducida por el pH.
BIBLIOGRAFÍA
1. Alcedo J, et al. Documento de actualización de la Guía de Práctica Clínica sobre la Enfermedad por Reflujo Gastroesofa?gico en el adulto. Asociacioón Española de Gastroenterología. IMC. 2019. Pp. 37-68.
2. Gautier A, Zalar A, Ducrotte P. EMC-Tratado de Medicina. Reflujo gastroesofágico. 2016; 20(1): 1-11.
3. Jorge Ortiz de la Peña R. Evolución histórica en el tratamiento de la enfermedad por reflujo gastroesoá?gico. Cirugía endoscópica. Vol.13 No. 1 Ene.-Mar., 2012. pp 45-47
4. Vakil N, van Zanten SV, Kahrilas P, Dent J, Jones R, Bianchi LK, et al. The Montreal definition and classification of gastroesophageal reflux disease: a global evidence-based consensus. Am J Gastroen- terol. 2006; 101:1900-20.
5. Drossman DA, Hasler WL. Rome IV-Functional GI Disorders: Disorders of Gut-Brain Interaction. Gastroenterology. 2016;150:1257-61
6. Joel E. Richter y Krank K. Friedenberg. Sleisenger y Fordtran. Enfermedades digestivas y hepáticas. 10.ª edición, 2018, Elsevier. Capítulo 44, pág. 733-75. 7. Fass R, Zerbib F, Gyawali CP. AGA Clinical Practice Update on Functional Heartburn: Expert Review. Gastroenterology. 2020;158(8):2286-2293.
8. Peter J Kahrilas, MD. Manifestaciones clínicas y diagnóstico del reflujo gastroesofágico en adultos. Uptodate. Actualización enero 2020. Consultado el 3 de octubre 2020.
9. Tarrazo Suárez, JA. Fernández Pérez, A. Enfermedad por reflujo gastroesofágico en adultos. Guía clínica de Fisterra. Fecha de acceso: 5/11/2020.
10. Jimenez, L; Campos Codo, A; et all. The influence of pH on SARS-CoV-2 infection and COVID-19 severity. medRxiv. The preprint server for health sciences. September 11, 2020. https://doi.org/10.1101/2020.09.10.20179135 11. R. Tariq y col. Prevalencia y mortalidad de pacientes con COVID-19 con síntomas gastrointestinales: una revisión sistemática y un metanálisis. Mayo Clin Proc 95, 1.632 mil - 1.648 mil (2020)
12. Alamario CV, Chey WD, Spiegel. BMR. AM J. Gastro. 2020. https://journals.lww.com/ajg/Documents/AJG-201811. Consultado el 14 de mayo de 2021).)

